CASO CLÍNICO:
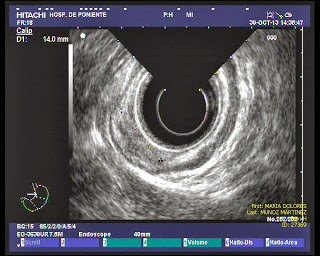
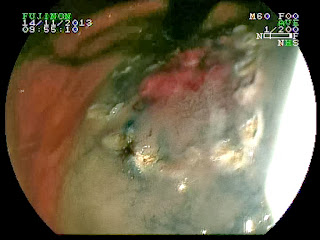
Paciente mujer de 78 años de edad con AP de hipotiroidismo, cardiopatía isquémica leve y diverticulosis coli. Valorada en consulta externa por un cuadro inespecífico dispéptico sin síntomas de alarma de 2 meses de evolución. Se realiza gastroscopia observando una lesión subcardial en el interior de un pequeño saco herniario, de unos 10 mm de extensión, plana con ligera elevación. La histología de las biopsias demostraron un adenocarcinoma gástrico bien diferenciado de tipo intestinal. El estudio analítico con marcadores tumorales de adenocarcinoma y TAC toraco-abdominal fueron normales. Se realizó ecoendoscopia radial donde se describe una lesión subcardial de unos 14 mm dependiente de la primera y segunda capa con dudosa infiltración submucosa (3ª capa), sin adenopatías asociadas. Con el diagnóstico de adenocarcinoma gástrico precoz probablemente T1b, se decide realizar mucosectomía endoscópica con el doble objetivo de valorar la profundidad de penetración parietal y secundariamente la posibilidad de curación endoscópica. La técnica se realiza de forma protocolizada en varios pasos. En primer lugar se tipifica con cromoendoscopia digital FICE-4 el tamaño y morfología de la lesión (14 mm, tipo mixto 0-IIa + IIc de la clasificación de París -lesión plana con ligera elevación y algún área deprimida-). Como segundo paso se comprueba la elevación de la lesión con una mezcla de SSF, adrenalina 1/20000 e índigo carmín (lifting sign) que descarta la infiltración profunda de la submucosa. En tercer lugar se delimita la lesión con márgenes de seguridad (> 3 mm). Como 4º paso se reseca la lesión con bandas (sistema Duette) en 3 fragmentos (el 80 % de la lesión queda incluida en la primera banda) sin complicaciones inmediatas. Por último se recuperan los fragmentos con cesta de Roth para estudio histológico. El estudio anatomopatológico es compatible con un adenocarcinoma gástico precoz de tipo intestinal, bien diferenciado con penetración a la muscularis mucosae, pero sin infiltración de la submucosa ni infiltración vascular y linfática a dicho nivel (estadio T1a). Se considera curativa endoscópicamente.
COMENTARIOS:
Hoy día, el adenocarcinoma precoz gástrico es potencialmente curable endoscópicamente. No obstante, es muy importante valorar de forma estricta las características de la lesión desde el punto de vista endoscópico sobre todo, para valorar su extirpación con intención curativa. Existen dos técnicas para el tratamiento endoscópico: la mucosectomía (EMR) y la disección submucosa (ESD). En el primer caso, a nivel del estómago, suele usarse la mucosectomía con capuchones (EMR-Kit de Olympus), donde se aspira la lesión y se laza en un mismo tiempo con un asa de polipectomía de pequeño tamaño para su posterior sección y la resección con bandas en dos tiempos (sistema Duette). En esta última variante, una vez aspirada la lesión y colocada la banda, se usa una pequeña asa de polipectomía hexagonal para la sección por debajo, por encima o incluso a través de la banda. La mucosectomía es una técnica relativamente sencilla y con pocas complicaciones (sobre todo la hemorragia que suele controlarse con esclerosis y hemoclips), pero tiene como limitaciones que no permite la resección en bloque de lesiones > 15 mm y está contraindicada en lesiones ulceradas (tipo III). La ESD teóricamente sería la técnica ideal, ya que permitiría la escisión en bloque de lesiones de hasta 3 cm e incluso ulceradas. La ESD es técnicamente mas difícil y con complicaciones mas graves y frecuentes que la EMR (hemorragia y perforación).
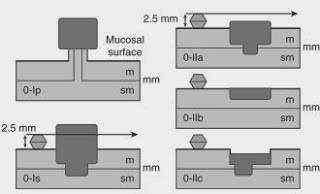
Con todo lo dicho, lo primero que hay que tener en cuenta es que tipo de lesiones son susceptibles de mucosectomía. El objetivo es predecir el riesgo de infiltración profunda de la submucosa. Tres son los factores a tener en cuenta. El primero es la apariencia endoscópica preferentemente combinada con cromoendoscopia (colorantes vitales o virtual NBI/FICE): se usa la clasificación de París modificada en relación al aspecto morfológico y el tamaño (el riesgo de invasión submucosa es prácticamente 0 para las lesiones < 1 cm y baja para las lesiones 1-2 cm.). Las lesiones pueden ser polipoides (tipo I), planas (tipo II) y ulceradas (tipo III). También hay formas combinadas. Las lesiones con mejor indicación de EMR son las tipo IIa (ligeramente elevadas), IIb (totalmente plana) o IIc (plana deprimida) donde el riesgo de invasión submucosa < 10 %. Junto a la valoración morfológica básica, con la cromoendoscopia y magnificación se puede perfilar el mayor riesgo de infiltración submucosa (clasificación de Kudo). El segundo factor es la valoración de la penetración en la submucosa mediante ecoendoscopia (tomando como referencia la clasificación TNM, 7ª Ed. 2009 de la AJCC): la USE convencional a 7.5 Mhz puede distinguir las lesiones T1 (invasión de mucosa y submucosa) de las T2 (invasión de la muscular propia) en > 90 % de los casos, pero suele ser menos segura en cuanto a la diferenciación de los T1m (limitados a la mucosa) respecto de los T1sm (afectación mucosa) ya que existe una tendencia a la sobreestadificación a T1sm (de lesiones realmente limitadas a la mucosa) debido a la fibrosis e inflamación peritumoral. Por este motivo, es muy importante no tomar la decisión de contraindicar la EMR o ESD en base exclusivamente a los hallazgos ecoendoscópicos y realizarla con un doble objetivo: valorar exactamente el grado de penetración submucosa con el análisis histológico de la pieza y la posible curación endoscópica. En este sentido, el «lifting sign» con inyección submucosa de SSF o similares es fundamental.
Por lo tanto, actualmente las indicaciones para EMR en el estómago serían: lesiones < 1.5 cm (extirpación a ser posible en un solo bloque), morfología tipo II (clasificación de París), con histología bien diferenciada, con infiltración submucosa < 500 micras y márgenes libre de tumor (< T1b Sm1).
El riesgo de infiltración linfática en estos casos es del 3-6 %.
Las indicaciones se pueden ampliar con la ESD a lesiones < 3 cm, incluso con morfología ulcerada. Algunos autores incluso recomiendan la ESD en lesiones > 3 cm sin ulceración.





No hay comentarios